Yrsel är kontaktorsak hos ca 3 procent av vuxna patienter på akutmottagningen [1]. Yrsel uppstår när signalerna från synen, innerörats balansorgan och den somatosensoriska informationen inte överensstämmer med varandra eller misstolkas av hjärnan [2].
Över hälften av patienterna lider av tillstånd som varken är »centralt« (patologi i hjärnstam/lillhjärna) eller »perifert« (patologi i inneröra eller vestibularisnerv) betingade [1]. Hos några enstaka procent av patienterna är yrseln orsakad av cerebrovaskulära händelser [3]. Mortaliteten vid cerebellär infarkt ökar från 5 procent till 40 procent om patienten feldiagnostiseras vid den initiala bedömningen [4].
Huvuduppgiften på akuten är att identifiera potentiellt livshotande tillstånd. Vi presenterar här ett förslag till handläggning av vuxna patienter med yrsel på akuten, vilket baseras på litteratursökning i Medline via PubMed och översiktsartiklar.
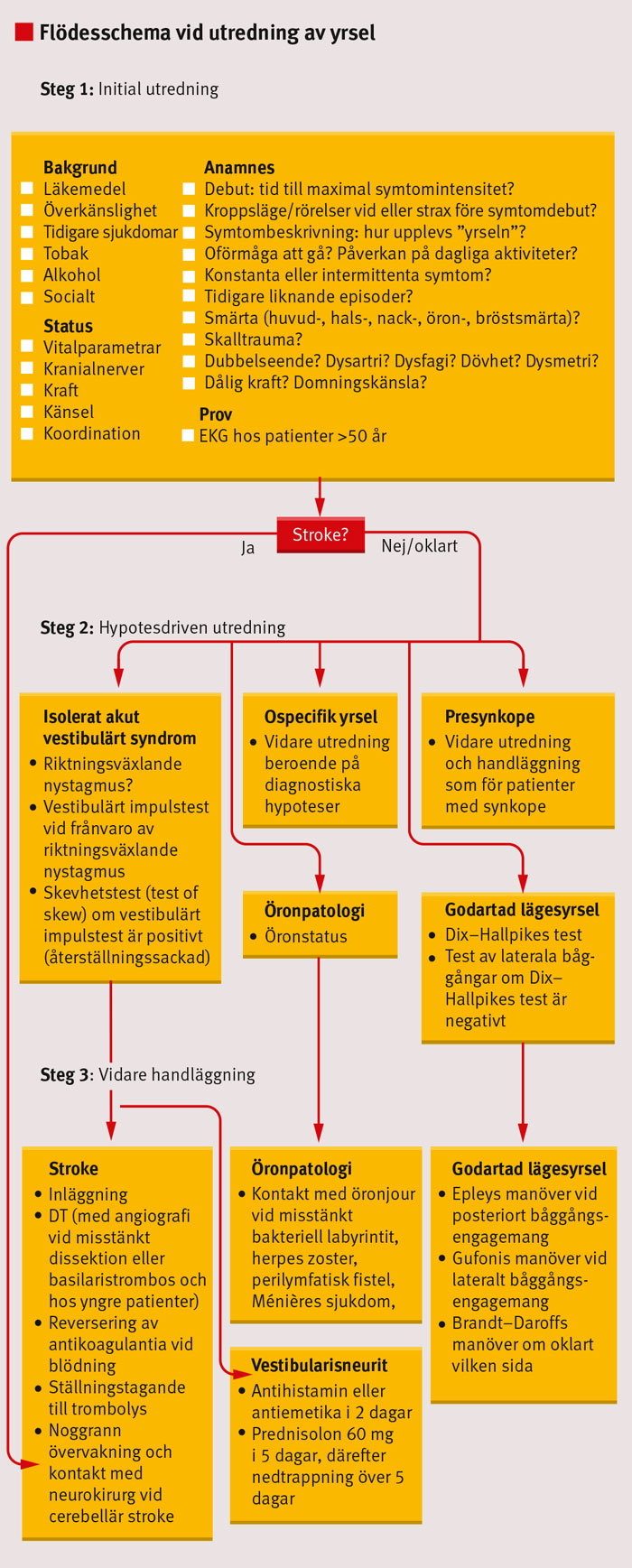
Steg 1: Initial utredning
Bakgrund. Strokerisken ökar vid ålder >50 år, rökning, hypertoni, diabetes och hyperlipidemi [5] samt vid hjärt–kärlsjukdomar. Vestibulär migrän kan förekomma hos patienter med migrän. Vissa tillstånd (t ex Parkinsons sjukdom) och läkemedel [6] ökar risken för ortostatisk hypotension.
Debut. Plötslig debut inom sekunder till minuter tyder på stroke [4]. Gradvis symtomutveckling över minuter till timmar tyder på vestibularisneurit, även om stroke kan ha ett liknande förlopp.
Kroppsläge. Sekundlång yrsel utlöst av vändning i sängen talar för godartad lägesyrsel (oddskvot [OR] 10,2; 95 procents konfidensintervall [KI] 2,5–41,6) [7]. Övergående yrsel vid bakåt- eller framåtböjning av nacken eller inom sekunder efter uppresning tyder också på godartad lägesyrsel [8]. Positionell yrsel som kvarstår så länge huvudet är i ett särskilt läge talar för vestibulär migrän [9]. Yrsel som debuterar inom minuter efter det att patienten rest sig upp tyder på ortostatisk hypotension.
Symtombeskrivning. Enligt framför allt anglosaxisk tradition delas yrsel in i fyra kategorier [2, 4]:
- rotatorisk yrsel
- ostadighetsyrsel
- presynkope
- ospecifik yrsel.
I en studie kunde dock hälften av patienterna inte beskriva vilken typ av yrsel de hade [10]. Dessutom har patientens symtombeskrivning begränsat diagnostiskt värde [4, 11].
Förvärrande/lindrande faktorer. Huvudrörelser förvärrar yrseln hos såväl patienter med vestibularisneurit som patienter med stroke. Att yrsel som förvärras av huvudrörelser är godartad är en vanlig missuppfattning [12]. Patienter med vestibularisneurit brukar ligga på sida med friska örat nedåt [13].
Tidsfaktorer. Symtomduration <15 sekunder tyder på godartad lägesyrsel (OR 4,4; 95 procents KI 1,2–16,2) [7]. Duration på 5–10 minuter talar för transitorisk ischemisk attack (TIA)[14], medan duration på timmar till enstaka dagar talar för vestibulär migrän [15] eller Ménières sjukdom [16]. Flera dagars duration tyder på vestibularisneurit eller stroke. Yrsel som varar i månader är varken perifert eller centralt orsakad [17]. Återkommande yrselepisoder förekommer vid TIA, vestibulär migrän och Ménières sjukdom [4].
Smärta. Plötslig debut av huvudvärk, hals- eller nacksmärta talar för vertebralisdissektion [4]. Smärta vid dissektion kan dock saknas hos en fjärdedel av patienterna [4]. Gradvis debut av pulserande ensidig huvudvärk och ljus- eller ljudkänslighet tyder på vestibulär migrän [4, 9]. Yrsel vid vestibulär migrän kan dock förekomma utan huvudvärk. Öronsmärta/tryckkänsla i örat uppträder vid Ménières sjukdom [15], bakteriell labyrintit (infektionsspridning till innerörat till följd av t ex mediaotit) och Ramsay Hunts syndrom (yrsel, facialispares och blåsor i yttre örongången orsakade av varicella zoster) [18].
Skalltrauma. Skalltrauma ökar risken för vertebralisdissektion (OR 3,8; 95 procents KI 1,3–11) [19]. Hälften av vertebralisdissektionerna uppträder dock utan trauma [20]. Skalltrauma kan också leda till godartad lägesyrsel, troligen på grund av dislokering av otoliter [21]. Trauma mot örat eller barotrauma kan orsaka en s k perilymfatisk fistel mellan inner- och mellanörat, med fluktuerande hörselnedsättning och yrsel som följd.
Dubbelseende, dysartri etc. Dubbelseende, dysartri, dysfagi, dysfoni, dysmetri, dämpad kraft eller domningar i kombination med yrsel tyder på stroke [4]. Dövhet och andra öronsymtom anses av många experter tala för perifer orsak. Dessa symtom uppträder dock även vid stroke, eftersom innerörat försörjs av den anteriora inferiora cerebellära artären [4, 22].
Vitalparametrar. Avvikande hjärtfrekvens och lågt blodtryck ger yrsel av presynkopetyp. Feber talar för infektiös genes. Fluktuerande eller sänkt medvetandegrad i samband med yrsel talar för ocklusion av arteria basilaris eller hjärnstamskompression från ödem sekundärt till cerebellär stroke [23].
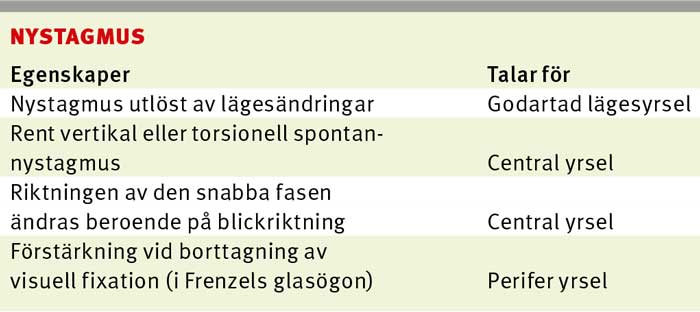
Nervstatus. Ögonmuskelpareser talar för stroke. Nystagmus är upprepade ofrivilliga ögonrörelser där hastigheten är snabbare åt ena hållet (nystagmusens riktning) [24]. Vertikal eller torsionell spontannystagmus talar för central patologi. Horisontell spontannystagmus kan bero på central patologi (nystagmusen slår mot den skadade sidan) [25] eller perifer patologi (nystagmusen slår från den skadade sidan) [26]). Amplituden av horisontell nystagmus är maximal när patienten tittar i den snabba fasens riktning och minskar eller försvinner när patienten tittar åt det motsatta hållet, den s k Alexanders lag [27].
Om riktningen av nystagmusens snabba fas ändras beroende på varåt patienten tittar, talar det för central patologi (specificitet 92 procent) [4]. Förstärkning av nystagmus vid borttagning av fixation i Frenzels glasögon eller vid täckning av ett öga och intermittent belysning av det andra med en ficklampa [28] talar för perifer patologi [29], men evidensunderlag saknas [4].
Pares eller känselbortfall i arm eller ben talar för kontralateral hjärnstamspatologi. Dysmetri vid finger–näs- eller knä–hälförsök talar för ipsilateral lillhjärns- eller hjärnstamspatologi.
Ensidig ptos och mios (Horners syndrom), extremitetsataxi, svalgpares, nedsatt känsel för smärta och temperatur i ansikte och kontralateralt i kroppen talar för infarkt i laterala medulla (Wallenbergs syndrom) [30].
Yrsel och perifer facialispares förekommer vid stroke i den anteriora inferiora cerebellära artärens försörjningsområde [31] och vid Ramsay Hunts syndrom. Oförmåga att sitta med armarna i kors (bålataxi) och disproportionellt uttalade gångsvårigheter i förhållande till graden av yrsel talar för stroke [3, 4].
En retrospektiv studie av patienter med lillhjärnsinfarkt och isolerad yrsel visade att 80 procent hade riktningsväxlande nystagmus och/eller inte kunde gå utan levande stöd [32].
EKG. Rutin-EKG kan vara indicerat vid yrsel hos patienter >50 år. Förmaksflimmer ökar risken för embolisk stroke. Takykardi eller bradykardi talar för presynkope i stället för rubbning i balanssystemet.
Steg 2: Hypotesdriven utredning
Ytterligare utredningar motiveras utifrån de syndrom som har identifierats.
Isolerat akut vestibulärt syndrom. Akut vestibulärt syndrom definieras som snabbt debuterande (sekunder till timmar) konstant yrsel med spontannystagmus, illamående/kräkning, intolerans för huvudrörelser och ostadighet som varar mer än 1 dygn [4]. Akut vestibulärt syndrom kan ha centrala eller perifera orsaker. Cirka 20–50 procent av patienter med central yrsel har isolerat akut vestibulärt syndrom utan andra neurologiska bortfall [4].
Vestibulärt impulstest (head impulse test) och skevhetstest (test of skew) kombineras med nystagmusriktning i den kliniska beslutsregeln HINTS (head impulse, nystagmus, test of skew) för att identifiera stroke. Förekomsten av något av följande vid akut vestibulärt syndrom talar för stroke (minnesramsan INFARCT):
- impulstest negativt (IN)
- riktningsväxlande nystagmus (fast phase alternating: FA)
- Positivt täcktest (cover test) (refixation on cover test: RCT).
Tre studier har utvärderat HINTS diagnostiska prestanda hos patienter med akut vestibulärt syndrom och riskfaktor för stroke [33-35]. Undersökningarna genomfördes av neurologer eller neurooftalmologer med särskild utbildning. Sensitiviteten var 97–100 procent och specificiteten 84–96 procent.
Undersökning med datortomografi (DT) har ca 0 procents sensitivitet för nydebuterad ischemi i bakre cirkulationen [36, 37]. DT har 89 procents sensitivitet för akut intrakraniell blödning [38]. Dock visade en retrospektiv studie av 595 fall av intracerebral blödning att endast 13 patienter (2,2 procent) hade yrsel som huvudsymtom. Samtliga dessa patienter hade antingen huvudvärk, anamnes på medvetandeförlust eller avvikande nervstatus [39]. Slutsatsen är att DT inte har någon plats vid utredning av patienter med isolerat akut vestibulärt syndrom.
Undersökning med magnetisk resonanstomografi (MR) inom 48 timmar från symtomdebut vid akut vestibulärt syndrom ger falskt negativa fynd för stroke hos 12 procent av patienterna [33, 35], och sensitiviteten av tidig MR-undersökning vid isolerat akut vestibulärt syndrom kan vara så låg som 36 procent [40]. Eftersom HINTS har högre sensitivitet för stroke, är akut MR-undersökning svår att motivera även i de fall när den är tillgänglig.
Godartad lägesyrsel. Yrseln orsakas av rörelse i endolymfan utlöst av lösa otoliter som sjunker till den lägsta punkten i båggången. Den posteriora båggången drabbas hos 60–90 procent [21] och den laterala hos 10–20 procent [41]. Sensitiviteten av Dix–Hallpikes test uppskattas till 79 procent och specificiteten till 75 procent vid yrsel utlöst från posteriora båggången [42]. Om Dix–Hallpikes test är negativt testas de laterala båggångarna.
Öronpatologi. Vid öronsmärta undersöks yttre hörselgången och trumhinnan. Blåsor i yttre hörselgången talar för Ramsay Hunts syndrom. Röd buktande trumhinna eller varig flytning i hörselgången i kombination med rotatorisk yrsel och hörselnedsättning talar för bakteriell labyrintit.
Presynkope. Svimningskänsla vid invändningsfritt nervstatus bör handläggas på samma sätt som vid misstänkt synkope [43].
Ospecifik yrsel. Övriga patienter lider av ospecifik yrsel. Differentialdiagnosen inkluderar metabola, infektiösa och psykiska tillstånd [1]. Vidare utredning och handläggning är beroende av diagnostiska hypoteser.
Steg 3: Fortsatt handläggning
Stroke. DT-undersökning genomförs för att upptäcka blödning. DT-angiografi bör läggas till vid misstänkt dissektion, basilaristrombos och hos yngre patienter (genomsnittsålder vid vertebralisdissektion var 43 år i en studie [44]). Pågående antikoagulantiabehandling reverseras vid blödning. Intravenös trombolys kan övervägas inom 4,5 timmar hos patienter med stroke utan kontraindikationer. Intraarteriell trombolys, trombektomi och stent är behandlingsalternativ vid basilarisocklusion (upp till 9–12 timmar efter insjuknandet [45]) och vid kontraindikationer mot eller utebliven effekt av intravenös trombolys. Studierna har hittills inte påvisat några utfallsfördelar jämfört med intravenös trombolys [46-49]. Transport till neuroradiologiskt centrum bör därför inte exkludera intravenös trombolys vid basilarisocklusion om behandlingen kan ges inom 4,5 timmar.
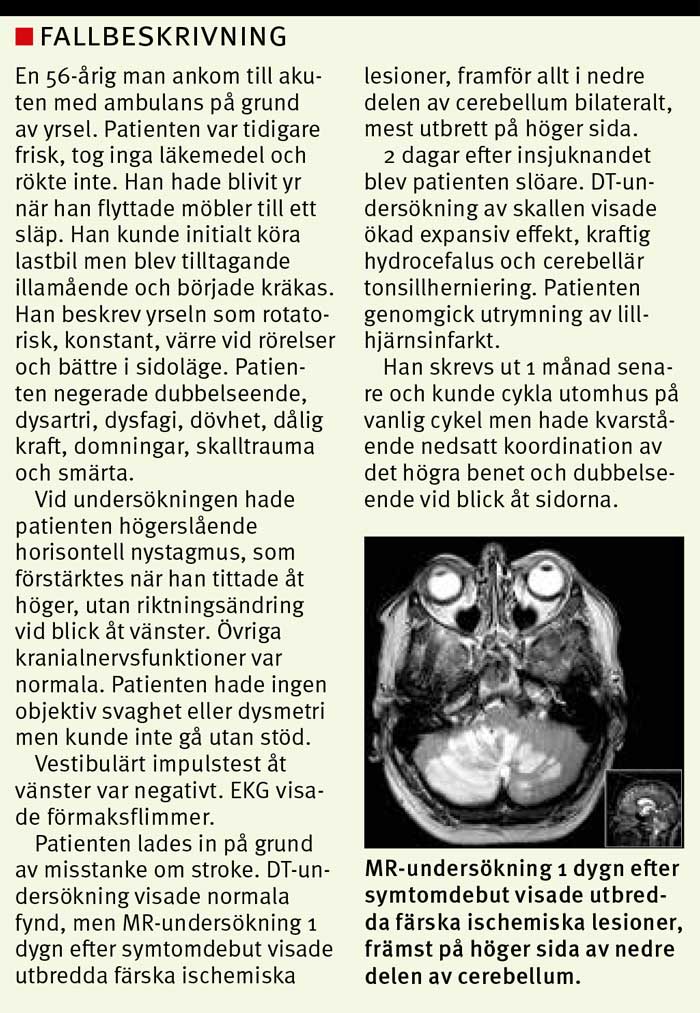
Masseffekt av blödning eller ödem vid cerebellär stroke kan leda till hjärnstamskompression och obstruktiv hydrocefalus hos 10–20 procent av patienterna med infarkt [50] och hos 50 procent av patienterna med blödningar [51]. Noggrann övervakning och kontakt med neurokirurg är därför avgörande för prognosen.
Vestibularisneurit. Patienter med isolerat akut vestibulärt syndrom utan stroke enligt HINTS lider troligen av vestibularisneurit som beror på virusutlöst inflammation av den vestibulära delen av kranialnerv VIII [52]. Evidensen för kortikosteroidbehandling var svag i en metaanalys [53], dock rekommenderar experter prednisolon 60 mg dagligen i 5 dagar följt av nedtrappning över 5 dagar [52]. Om patienten kräks, kan kortikosteroidbehandling ges intravenöst första dygnet. Behandling med antihistaminer och antiemetika bör begränsas till enstaka dagar för att inte hindra hjärnans förmåga att kompensera [54, 55]. Balansövningar påskyndar återhämtningen [56, 57].
Godartad lägesyrsel. Målet med repositioneringsmanöver är att flytta otoliterna utanför båggångarna. Patientutförd Epleys manöver var till 95 procent effektiv i en randomiserad studie vid otoliter i posteriora båggångarna [58]. Gufonis manöver har visat effektivitet på 61 procent mot geotrop [59] och 73 procent mot apogeotrop nystagmus [60] vid otoliter i laterala båggångarna. Brandt–Daroffs manöver används när det är oklart vilken sida och vilken båggång som är påverkad.
Patienten ska uppmanas att kontakta sjukvården vid utebliven förbättring efter 2 veckor eller vid nytillkomna symtom [61].
Öronpatologi. Vid misstanke om bakteriell labyrintit, herpes zoster oticus, Ménières sjukdom eller perilymfatisk fistel tas kontakt med öron-, näs- och halsklinik.
Potentiella bindningar eller jävsförhållanden: Mikael Karlberg har erhållit arvoden från AstraZeneca AB, Sverige, och Interacoustics A/S, Danmark, för föreläsningar och utbildningar; han är dessutom oavlönad vetenskaplig rådgivare och samordnande forskare vid Synphora AB, Sverige.








![Vestibulärt impulstest (head impulse test) [62] bedömer den vestibulo-okulära reflexen. Patienten ombeds hålla blicken fixerad på en punkt, t ex läkarens näsa (A och C). Huvudet roteras snabbt åt ena hållet, och patientens förmåga att hålla blicken fixerad noteras. Rotation av huvudet åt patientens högra sida testar högersidiga vestibulära systemet, som består av innerörat, vestibularisnerven och vestibulariskärnan i hjärnstammen. Om patienten kan hålla fast blicken (B) talar det för ett fungerande vestibulärt system (dvs negativt test). Om patienten inte kan hålla fast blicken (D) och en återställningssackad förekommer (E), talar det för perifer vestibulär patologi, t ex vestibularisneurit (dvs positivt test). Täcktest (cover test) (se nedan) används för att identifiera fall där positivt fynd vid vestibulärt impulstest visar på hjärnstamspatologi.
Illustrationer: Jakob Robertsson/Typoform](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_001_webb.jpg)
![Vid täcktest (cover test) (också kallat skevhetstest [test of skew]) ber man patienten fixera en punkt, t ex läkarens näsa. Ett öga i taget täcks. Om ögat gör små vertikala inställningsrörelser när fixerande öga byts, talar det för hjärnstamspatologi (s k skevhetsdeviation). Täcktest identifierar patienter med stroke i laterala pons; vestibulärt impulstest kan då vara positivt [33].](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_002_webb.jpg)
![Dix–Hallpikes test [63] genomförs vid misstänkt godartad lägesyrsel. Med patienten sittande vrids huvudet 45° mot det öra som ska undersökas (t ex åt vänster i A). Då hamnar den posteriora båggången i bålens sagittalplan. Därefter läggs patienten snabbt ner med huvudet bakåtböjt (B). Hos överviktiga patienter kan manövern genomföras genom att snabbt fälla ner huvudändan av britsen. Ett positivt test utlöser uppåtgående och torsionell nystagmus, som slår mot patientens panna eller örat på den testade sidan (geotrop). Nystagmus brukar uppstå efter 2–5 sekunders latens och vara i <30 sekunder. Horisontell nystagmus talar för otoliter i den laterala båggången. Vissa patienter upplever övergående yrsel utan objektiv nystagmus. Eventuellt blir undersökningen mer sensitiv om patienten har Frenzels glasögon på [41]. Kristaller kan ibland vara bilaterala eller engagera flera båggångar, vilket försvårar tolkningen [64]. Om Dix–Hallpikes test är positivt kan Epleys manöver (se nästa bild) göras direkt.](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_003_webb.jpg)
![Epleys manöver genomförs vid godartad lägesyrsel orsakad av otoliter i den posteriora båggången. Målet med manövern är att flytta de lösa kristallerna runt den posteriora båggången och in i vestibulen, där de kan reabsorberas. Manövern inleds med Dix–Hallpikes test (se föregående bild). Patienten bör ligga i varje ställning i ca 60 sekunder eller till dess att symtomen har klingat av helt [41]. Manövern är framgångsrik i 80 procent av fallen redan efter ett försök [65]. Majoriteten av patienter som upplever övergående yrsel under Dix–Hallpikes test men som saknar nystagmus behandlas framgångsrikt med Epleys manöver [66].](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_006_webb.jpg)
![Om godartad lägesyrsel misstänkts men Dix–Hallpikes test är negativt, kan otoliter befinna sig i en lateral båggång. Test av laterala båggångar (head roll test) [67, 68] utreder förekomsten av kristaller i de laterala båggångarna. Manövern genomförs med patienten liggande på rygg och huvudändan av britsen upprest i 30° för att ställa de laterala båggångarna i vertikalplanet [41]. Huvudet vrids ca 90° åt ena sidan, och läkaren noterar riktningen och amplituden av eventuell nystagmus (A). Efter 30 sekunder vrids huvudet tillbaka till mittlinjen, och manövern upprepas med huvudvridning åt andra hållet (B). Testet är positivt om det utlöser yrsel och horisontell nystagmus. Nystagmus som slår mot undre örat eller marken beskrivs som geotrop (illustration A), medan nystagmus som slår mot övre örat eller taket beskrivs som apogeotrop (illustration B). Vid geotrop nystagmus är yrsel och nystagmus kraftigast vid vridning mot det sjuka örat. Vid apogeotrop nystagmus är yrsel och nystagmus kraftigast vid vridning mot det friska örat. När läkaren har identifierat vilket öra som är patologiskt och om nystagmusen är geotrop eller apogeotrop, kan Gufonis manöver (se nästa bild) genomföras.](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_005_webb.jpg)
![Gufonis manöver genomförs för att behandla godartad lägesyrsel i lateral båggång. A–D visar behandlingen för lösa otoliter i vänster öra (A), som utlöser geotrop (mot marken) nystagmus. Patienten läggs först ner på den minst yra (friska) sidan (B) och behåller denna ställning i 1–2 minuter till dess att yrsel och nystagmus försvunnit. Huvudet vrids därefter snabbt 90° mot golvet, och denna ställning behålls i 2 minuter (C). Patienten sätter sig därefter upp (D). Om patientens nystagmus är apogeotrop (mot taket) läggs patienten först ner på den minst yra (sjuka) sidan (F). Efter 1–2 minuter vrider patienten snabbt huvudet 90° mot taket (G), behåller ställningen i 2 minuter och reser sig sedan upp till sittande (H) [64].](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_007_webb.jpg)
![Brandt–Daroffs manöver [69] används när det är oklart vilken sida och vilka båggångar som är påverkade samt vid ospecifik yrsel. Patienten läggs ner på den ena sidan med huvudet vridet 45° mot taket (A) och ligger kvar till dess att yrseln har klingat av eller i minst 30 sekunder. Patienten sätter sig upp (B) och sitter kvar i 30 sekunder. Patienten läggs ner på den andra sidan med huvudet vridet 45° mot taket (C) och ligger kvar till dess att yrseln har klingat av eller i minst 30 sekunder. Patienten sätter sig upp igen (B). Patienten ska sedan i hemmet upprepa denna rörelse flera gånger dagligen till dess att yrseln inte längre kan utlösas.](https://lakartidningen.se/wp-content/uploads/EditorialFiles/LR/%5bC9LR%5d/2014-172_004_webb.jpg)