EXIT är en livräddande insats vid medfödda övre luftvägshinder, exempelvis larynxatresi eller stora huvud–halstumörer.
Andra stora tumörer som kan orsaka hemodynamisk instabilitet efter födelsen kan också utgöra indikation för EXIT.
Dessa kongenitala missbildningar kan i regel diagnostiseras prenatalt, vilket möjliggör remittering i tid till centrum som utför ingreppet. EXIT är ett mycket ovanligt och komplext ingrepp, vilket kräver ett erfaret och väl samtränat multidisciplinärt team. Centralisering till en nationell enhet bör övervägas.
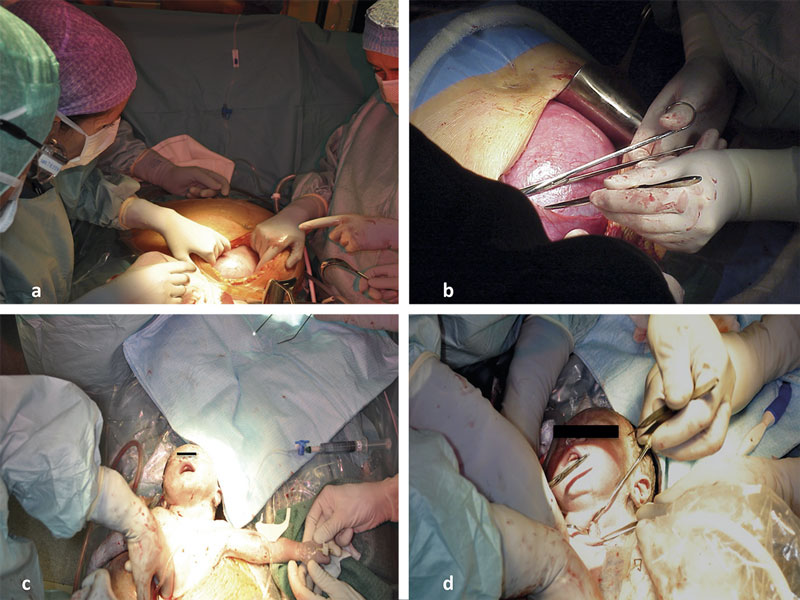
Figur 1. a: Laparotomi och hysterotomi via en låg tvärincision. b: kartlägging av placenta före incision. c: Exponering av barnets huvud och ena armen, infart. Kontinuerlig infusion av kristalloid. d: Trakeostomi under uteroplacentalstöd.
Den ökade användningen och förbättringar av prenatal ultraljudsdiagnostik har bidragit till utvecklingen av fostermedicin samt haft stor betydelse för ett förbättrat utfall inom obstetriken och neonatologin generellt vid omhändertagandet av riskgraviditeter. Prenatal kännedom om en medfödd missbildning har en direkt inverkan på det perinatala omhändertagandet och utfallet hos barnet. Efter diagnos av en fosteranomali kan intrauterina och perinatala behandlingsalternativ övervägas, exempelvis farmakologisk intervention [1], minimalinvasiva kirurgiska ingrepp [2, 3], öppen fosterkirurgi [4] eller en planerad förlossning.
Ex utero intrapartum treatment, EXIT, är en typ av fosterkirurgi som utförs i samband med barnets födelse. Behandlingen (treatment) sker utanför livmodern (ex utero), men före avnavling (intrapartum). Förlossning med EXIT beskrevs först 1997, och syftet med ingreppet var att säkra luftvägen hos foster med stora halstumörer [5]. Man visade att EXIT kunde ge upp till en timmes tillfredsställande syresättning genom bibehållen uteroplacentär cirkulation.
Den huvudsakliga indikationen för EXIT är allvarliga luftvägshinder hos foster som kan leda till att barnet dör eller får svår syrebrist vid födelsen. Dessa luftvägshinder utgörs oftast av kongenitala missbildningar som larynx- eller trakealatresi, eller stora tumörer inom huvud–halsregionen som lymfatiska missbildningar eller teratom [6-10]. Under EXIT behålls uteroplacentär cirkulation som ett slags hjärt–lungmaskin, då fortsatt placentacirkulation säkerställer adekvat syresättning av fostret under tiden interventioner pågår för att säkerställa fri luftväg och kunna ventilera barnet efter avnavling. På senare tid har indikationerna för EXIT vid internationella centrum expanderat till att även inkludera andra fostermissbildningar, till exempel expansiva lungmissbildningar (medfödd cystisk adenomatoid missbildning, CCAM eller CPAM), vilka kan komprimera resterande normal lungvävnad. Vid stora sakrokoccygeala teratom (SCT), som orsakar cirkulationspåverkan och hydrops fetalis hos fostret, kan »debulking« eller tumörreduktion genomföras under bibehållen placentaperfusion [11] (Fakta 1).
EXIT genomförs helst elektivt och så sent och välplanerat som möjligt under graviditeten. Många av diagnoserna leder dock även till uttalad polyhydramnios, vilket ökar risken för förtidsbörd, och EXIT före fullgången graviditetslängd är ofta nödvändig.
Vid Karolinska universitetssjukhuset i Stockholm finns ett multidisciplinärt team som samarbetar vid diagnos av en medfödd missbildning som potentiellt hotar den fria luftvägen hos fostret. Noggrann kartläggning av missbildningens omfattning och utbredning genomförs med både detaljerade ultraljudsundersökningar och magnetisk resonanstomografi (MR). Vid utvärderingen bedöms missbildningens genes, förekomst av andra associerade missbildningar, placentans storlek och läge samt förekomst av polyhydramnios eller hydrops. Fosterekokardiografi genomförs för att utvärdera hjärtanatomi och eventuell hemodynamisk påverkan. Alla patienter genomgår multidisciplinär rådgivning där olika behandlingsalternativ diskuteras. Dessa alternativ innefattar abort om graviditetslängden är kortare än 22 veckor, normal förlossning med postnatal bedömning om luftvägen ej anses hotad eller EXIT-förlossning om luftvägen bedöms påverkad hos fostret och inga maternella kontraindikationer föreligger. Under de senaste 20 åren har elva EXIT-förlossningar genomförts på Karolinska universitetssjukhuset i Solna.
Vi vill i denna artikel beskriva ingreppet samt redovisa en sammanställning av samtliga fall, då vårt centrum har störst erfarenhet av EXIT-förlossningar bland de nordiska länderna.
EXIT-ingreppet
En förlossning med EXIT kräver ett väl samtränat multidisciplinärt team av specialister inom fostermedicin, obstetrik, ÖNH-kirurgi, anestesiologi, neonatologi och barnkirurgi. Vanligen sövs den gravida kvinnan djupt med inhalationsanestesi för att uppnå en helt relaxerad livmoder, eftersom ökad tonicitet samt kontraktioner försämrar gasutbytet till placenta och riskerar placentaavlossning under ingreppet. Ytterligare tokolys (värkhämmande läkemedel) används vid behov. Spinal-epiduralbedövning i kombination med tokolytika har också använts [12]. Vid behov utförs yttre vändning av fostret före operationen för optimal position inför EXIT.
Laparotomi och hysterotomi utförs, om möjligt med en låg tvärincision likt ett vanligt kejsarsnitt, men snittföring bestäms efter placentans lokalisation, optimalt med en marginal om minst fem centimeter från nedre kanten av placenta. Med hjälp av intraoperativt ultraljud, under sterila förhållanden, kartläggs placentans utbredning och hysterotomin placeras i ett fritt fönster. Vid polyhydramnios dräneras fostervatten före ingreppet för att bättre kunna kartlägga placentan och förhindra skada på densamma vid hysterotomin. En lågt sittande eller föreliggande framväggsplacenta nödvändiggör ett medellinjesnitt med rotation av livmodern ut ur bukhålan och en bakre hysterotomi. Hysterotomin utförs med en specialutformad häftmaskin med resorberbara agraffer som säkerställer hemostas och fäster fosterhinnorna till myometriet (Figur 1a och b).
Därefter förlöses endast barnets huvud, ena eller bägge armarna och övre delen av torax genom hysterotomin (Figur 1c). Resten av barnets kropp behålls intrauterint för att undvika placentaavlossning och hypotermi.
Kroppsvarm kristalloid lösning infunderas kontinuerligt intrauterint för att förhindra uteruskontraktion och motverka bradykardi som kan uppkomma vid kompression av navelsträngen samt för att förhindra placentaavlossning vid hastig volymändring av livmodern. Barnet övervakas under ingreppet med pulsoximetri och peroperativt ultraljud. Intravenös infart kan sättas på barnet för att kunna ge läkemedel eller blodtransfusioner. Oftast ges även anestesi och smärtlindring intramuskulärt (fentanyl 20 g/kg, vekuronium 200 g/kg och atropin 20 g/kg), även om barnet vanligen är under djup anestesi genom moderns narkos.
Därefter påbörjas kartläggning av luftvägen (Figur 1d); försök görs i regel att först intubera med sedvanliga instrument (laryngoskop eller bronkoskop). Är detta inte möjligt görs en trakeotomi och eventuellt en retrograd intubation. Vid stora vätskeinnehållande cystor i munhålan eller halsen kan aspiration av cystorna utföras först för att underlätta åtkomsten av larynx före intubation. Först när luftvägen är säkrad och barnet kan ventileras sker avnavling och barnet tas ut ur livmodern. Inhalationsanestesin till kvinnan minskas eller byts till total intravenös anestesi, och oxytocin administreras intravenöst för att uppnå adekvat uteruskontraktion och därmed förhindra den med ingreppet sammanhörande atoni- och blödningsrisken. Hysterotomin sluts på sedvanligt sätt efter noggrann hemostas. Den maternella blödningsrisken är hög då uterus måste hållas atonisk under lång tid med en bred uterotomi.
Metod
Det här är en sammanfattande retrospektiv beskrivning av samtliga förlossningar med EXIT vid Karolinska universitetssjukhuset 1998–2018. Medicinska journaler för mor och barn användes för insamling av information om graviditeter, maternella karakteristika, indikation för EXIT, maternella komplikationer, utfall för mor och barn, behandling av barnen och uppföljning.
Studien är granskad av den regionala etikprövningsnämnden i Stockholm, dnr 2017/1370-31/2.
Resultat
Totalt har elva barn fötts med EXIT-förlossning på Karolinska universitetssjukhuset sedan 1998. Av patienterna kom fem från Stockholms läns landsting, fyra var utomlänspatienter och två var från utlandet. Indikationerna för EXIT var två fall av larynxatresi, tre teratom, fyra lymfatiska missbildningar och två fall av orofaryngeala dermoidcystor. Båda barnen med larynxatresi, två med teratom samt ett med lymfatisk missbildning fick en peroperativ trakeostomi under placentacirkulation. De övriga tre barnen med lymfatisk missbildning och det ena barnet med dermoidcysta kunde intuberas peroperativt under placentacirkulation. I ett fall med dermoidcysta tömdes denna under proceduren varefter barnet kunde erhålla en fri luftväg och andas självt tills cystan fylldes igen efter något dygn. I ett fall med ett omfattande teratom krävdes tumörresektion under EXIT-proceduren för åtkomst av trakea. Efter knappt en timmes bibehållen uteroplacentär perfusion utan att några normala anatomiska strukturer kunnat identifieras tillstötte en placentaavlossning varvid ingreppet avbröts och barnet avled.
Den genomsnittliga tidsåtgången för EXIT-operation var 78 minuter, och genomsnittstiden i uteroplacentärt stöd tills en fri luftväg kunde etableras var 13 minuter. Förutom i fallet med det mycket stora halsteratomet, inträffade det inga fetala komplikationer under ingreppen. Ytterligare ett barn med ett omfattande halsteratom avled perioperativt vid några dagars ålder på grund av en massiv lungblödning vid försök till resektion av tumören postnatalt.
Mödrarnas genomsnittsålder var 31 år, majoriteten hade en framväggsplacenta och opererades med en låg tvärincision. Perioperativ blödning var i genomsnitt 850 ml. Två av kvinnorna fick även postoperativt blodtransfusioner. Inga andra maternella komplikationer inträffade.
Båda barnen med larynxatresi är fortfarande trakeostomiberoende i dag (20 respektive 2 års ålder). De övriga barnen har genomgått ett eller flera kirurgiska ingrepp för att resekera tumörerna. Ytterligare ett barn får i dag medicinsk behandling med sirolimus för en stor lymfatisk missbildning. Sammanfattning av barn- och maternella data finns i Fakta 2 och 3.
Ytterligare två patienter har remitterats till vårt centrum för ställningstagande till EXIT. Det ena fallet gällde ett foster med teratom som planerades för EXIT, men som föddes hastigt prematurt i graviditetsvecka 28. Det andra var ett foster med en stor struma som inremitterande enhet bedömde utgjorde ett luftvägshinder. Efter ytterligare kartläggning av utbredningen med ultraljud och MR kunde vi planera för en modifierad och förenklad EXIT-variant i spinalbedövning. Under placentacirkulation utfördes trakeoskopi och sedan omedelbar komplikationsfri intubation.
Diskussion
EXIT är ett ovanligt men livräddande ingrepp vid medfödd larynxatresi och andra tillstånd som orsakar en blockerad luftväg hos fostret [13]. Vi har här beskrivit elva EXIT-operationer med syfte att säkra en fri luftväg hos det nyfödda barnet och därmed undvika allvarlig perinatal asfyxi. Som längst har vi kunnat bibehålla den uteroplacentära cirkulationen och syresättningen av barnet i över en timme, till dess att en fri luftväg har kunnat säkras. Inga allvarliga maternella komplikationer till följd av EXIT har inträffat. I tio av elva operationer lyckades man att etablera en säker fri luftväg hos barnet. Våra resultat är i linje med andra större internationella centrum [8, 14].
En säker maternell anestesi med maximal uterusrelaxation utan samtidig hypotension är avgörande för en framgångsrik EXIT-operation [12, 15-17]. Ur maternellt perspektiv innebär EXIT en betydligt högre risk för komplikationer jämfört med ett vanligt kejsarsnitt i spinal–epiduralbedövning. Den uttalade uterusrelaxationen som krävs medför en stor risk för atoniblödning. Genomsnittlig blodförlust vid ett vanligt kejsarsnitt är 500–600 ml, men medianen i denna patientserie var 850 ml. Efterföljande vaginala förlossningar bör undvikas i de flesta fall, även om det kan övervägas om en kort hysterotomi gjordes i det nedre livmodersegmentet. De flesta hysterotomierna vid EXIT är dock utökade och kan innebära en ökad risk för uterusruptur vid framtida värkarbete [11, 14, 18, 19].
Även om luftvägshinder var den ursprungliga indikationen för EXIT har indikationerna utökats internationellt till att även omfatta foster med stora tumörer i torax, mediastinum eller andra lokalisationer såsom sakrokocygeala teratom, vilka kan orsaka hemodynamisk instabilitet eller hydrops fetalis. I dessa fall kan man under uteroplacentär cirkulation genomföra resektion eller reduktion av stora tumörer [11, 20-24]. Andra sällsynta indikationer har varit bilateral hydrotorax med anläggande av toraxdränage under uteroplacentär cirkulation samt att koppla barn med stora diafragmabråck och mycket uttalad lunghypoplasi till ECMO (extrakorporeal membranoxygenering) före födelsen [11, 20-24]. För foster med diafragmabråck är den kvarstående indikationen att akut reversera fosterkirurgiskt utförd ballongocklusion av trakea, i det fall detta inte redan gjorts fetoskopiskt eller via punktion [11]. Enstaka rapporter om minimalinvasiv EXIT-procedur med fetoskopi förekommer [25].
Sammanfattningsvis är EXIT den säkraste förlossningsmetoden för foster med allvarlig luftvägsobstruktion, då de annars riskerar hypoxisk hjärnskada eller död till följd av tidskrävande intubationsförsök. Då indikationerna är extremt ovanliga föreslår författarna att EXIT bör utföras vid ett nationellt centrum i Sverige. Omhändertagandet borde potentiellt även centraliseras inom Norden och Baltikum för att öka erfarenheten och optimera vården och resultaten till gagn för patienterna.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Fakta 1. Indikationer för EXIT
- Tumörer i huvud–halsregionen (teratom, lymfatiska missbildningar, epignatus, dermoider).
- CHAOS-syndrom (congenital high airway obstructive syndrome) – larynxatresi.
- Reversering av iatrogen trakealocklusion efter fosterkirurgi för diafragmabråck.
- Reduktion av massiva tumörer – CPAM (congenital pulmonary adenomatoid malformation), SCT (sakrokoccygeala teratom) – före avnavling.
Fakta 2. Barndata, n = 11
- Gestationsålder vid födelse (median): 34 veckor
- Födelsevikt (medel): 2 750 g
- Diagnos:
– CHAOS (larynxatresi) (2)
– Teratom (3)
– Lymfatisk missbildning (4)
– Dermoid cysta (2)
- Ingrepp under EXIT:
– Trakeostomi (5)
– Intubation (3)
– Aspiration av cysta (2)
- Uppföljning (medel, spann): 96 månader, 3 månader–20 år
- Total EXIT-tid (medel): 78 minuter
- Total tid till fri luftväg (medel): 13 minuter
- Mortalitet: 2 (18 procent)
Fakta 3. Maternella data, n = 11
- Moderns ålder (medel): 31 år
- BMI: 40
- Antal förstföderskor: 7
- Antal med efterföljande graviditeter: 3
- Ursprung:
– Stockholms läns landsting (5)
– Andra landsting(4)
– Utomlands (2)
- Placentalokalisation: anterior (9)
- Kirurgisk teknik:
– Låg tvärincision (10)
– Medellinjeincision (1)
- Perioperativ blödning (medel): 850 ml
- Postoperativa komplikationer:
– Postoperativ transfusion (2)
– Annat (0)
- Sjukhusvistelse (medel): 3 dagar