Barn får ofta akuta buksymtom, som i ca 80 procent av fallen beror på självbegränsande tillstånd och sjukdomar som obstipation, viros eller gastroenterit [1-3]. Vissa får aldrig en klar diagnos. Observationsstudier visar att 1–3 procent av barn med akut buk opereras och 17–19 procent behandlas med antibiotika [2-5]. Noggrann anamnes och status, indicerade röntgenundersökningar och riktad provtagning ger möjlighet att bedöma barnets tillstånd och, utifrån barnets ålder, skapa en helhetsbild för att skilja farliga diagnoser från harmlösa tillstånd.
Sjukdomspanorama
Sjukdomspanoramat vid akut buk hos barn skiljer sig från akut buk hos vuxna [6]. Vissa tillstånd och barnets ålder kan därför tjäna som vägledning i diagnostiken, men en diagnos kan aldrig uteslutas utifrån barnets ålder. Vidare är det hos barn vanligt med extraabdominella orsaker (t ex pneumoni, tonsillit, Henoch–Schönleins purpura och diabetes), vilket ställer krav på anamnes och status. Här beskrivs de viktigaste »kirurgiska« tillstånden hos barn med akut buk.
Obstipation. Förstoppning är en mycket vanlig orsak till buksmärtor hos barn. Smärtan förläggs till vänster eller höger fossa och kan vara intermittent, kopplad till matintag eller kontinuerlig med kraftigare knip. Uppspändhet och flatulens förekommer. Anamnestiska uppgifter om avföringens konsistens är svårtolkade och osäkra (om inte barnet har blöja). I de flesta fall av obstipation saknas tydlig anamnes.
Appendicit. Appendicit är den vanligaste orsaken till operation vid akut buk hos barn >1 år. Livstidsrisken att insjukna är 7 procent [7]. Appendicit har högst incidens i 10–25 års ålder och är relativt ovanlig <4 års ålder, men i denna grupp är över 50 procent perforerade vid diagnos [8], vilket delvis förklaras av mer diffusa symtom. Främst de yngsta barnen har mer atypiskt insjuknande, t ex afebrilitet och ingen anamnes på smärtvandring. Leukocytos, neutrofili och CRP-stegring behöver inte föreligga. Appendicit (framför allt appendicitabscess) kan leda till diarré, vilket kan ge differentialdiagnostiska problem. Retrocekal appendicit ger mindre smärta, vilket ofta fördröjer diagnosen. De viktigaste differentialdiagnoserna är mesenteriell lymfadenit, terminal ileit, (viral) gastroenterit, obstipation och viros. Ovanligare differentialdiagnoser är ovarialtorsion, Mb Crohn och Yersinia-infektion.
Invagination. Invagination har en incidens på ca 1/500, och 80–90 procent av fallen sker hos barn <2 år; tillståndet är 3 gånger vanligare hos pojkar [9]. Barnet får kraftiga intervallsmärtor, skriker och drar upp benen. Mellan attackerna är barnet opåverkat. När invaginatet kvarstår och leder till stas med ödem i tarmväggen blir smärtorna kontinuerliga, barnet kräks ofta och buken ömmar. Blodig diarré är ett sent tecken. Ibland kan invaginatet palperas, ofta i höger fossa. Vanligast är ileokolisk invagination, som i 80–90 procent av fallen kan reponeras med hjälp av kolonröntgen [10]. I annat fall krävs operation. Differentialdiagnoser är ileus, obstipation och gastroenterit.
Meckels divertikel. Meckels divertikel, en rest av ductus omphalo-entericus på distala ileum, orsakar oftast gastrointestinal blödning sekundärt till ulkus i ektopisk ventrikelslemhinna. Invagination och ileus ses också. Differentialdiagnoser vid nedre gastrointestinal blödning är nedsvalt blod från bröstvårtan vid amning eller vid näsblod, mjölkproteinallergi, ulkus, infektiös enterit/kolit och inflammatorisk tarmsjukdom (IBD). Blödning från Meckels divertikel är ofta anemiserande.
Malrotation med volvulus. Under fosterstadiet ska tarmen rotera 270 grader. Inkomplett rotation förekommer hos 1/1 000. Bara 1/4 000–6 000 barn får symtom, 30 procent före 1 års ålder [11]. Tarmen kan snurra fritt kring sin egen infästning, volvulera, med buksmärta, gallfärgade kräkningar, allmänpåverkan och i värsta fall ileus som följd. Ibland förekommer attacker med buksmärta och kräkningar, ofta kopplade till matintag.
Pylorusstenos. 3/1 000 barn, varav 80 procent pojkar, utvecklar hypertrofisk pylorusmuskel vid 2–12 veckors ålder [12]. Barnet insjuknar med matningssvårigheter, kaskadkräkningar och viktnedgång. Kräkningarna är aldrig gallfärgade. Vanligaste differentialdiagnosen är övermatning.
Ljumskbråck (inklämt). Ljumskbråck hos barn är oftare inklämt än hos vuxna. Prematura barn har ökad incidens och ökad risk för recidiv. Ljumskbråck är 5 gånger vanligare hos pojkar än hos flickor [13]. Hos blöjbarn söker föräldrarna då de noterat en resistens i ljumsken. Vanliga differentialdiagnoser är lymfadenopati, retraktil testikel och hydrocele funiculi.
Testistorsion. Testistorsion förekommer i alla åldrar men har två incidenstoppar, perinatalt/intrauterint och i puberteten. Torsionen förklaras av anatomisk avvikelse eller testikeltrauma. Funikelns torsion leder till upphävt blodflöde till testikel/epididymis, vilket leder till akut ensidig (ischemisk) smärta i skrotum. Inom den närmaste timmen utvecklas unilateral rodnad, svullnad och ömhet. Ibland är symtomen ospecifika med enbart buksmärtor och kräkningar. Intermittent torsion med intermittenta symtom förekommer också. Varken anamnes eller statusfynd kan signifikant skilja testistorsion från andra orsaker till akut skrotum [14]. Patienten tenderar dock att söka tidigare vid testistorsion. De vanligaste differentialdiagnoserna är skrotalt ljumskbråck, epididymit och torsion av Morgagnis hydatid. Åtgärden är akut exploration.
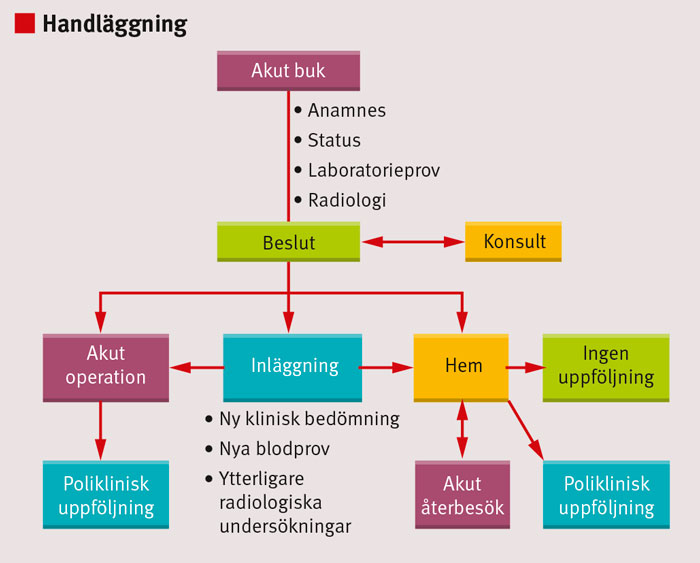
Handläggning
Livshotande tillstånd som kräver akuta åtgärder ska uteslutas. Anamnes, status, blodprov och bilddiagnostik kan avslöja etiologin till det akuta buktillståndet.
Anamnes
Utvecklingsaspekten vid bedömning av barn med akut buk ska beaktas. Barn >5 år kan ofta beskriva både smärta, dess lokalisation och andra symtom pålitligt, även om anamnesen inhämtas från föräldern. Hos tonåringar kan man överväga att ta anamnes utan förälders närvaro. Hos yngre barn ska även neonatalperioden, tillväxt och uppfödningsbesvär efterfrågas.
Status
Fråga inte barnet om lov att undersöka. Det kan resultera i ett nekande svar. Vinn barnets förtroende, det är tidsbesparande. Tala lugnt och förklara vad du ska göra. Barnet kan sitta kvar hos föräldern så länge det är möjligt. Att först låtsas undersöka föräldern eller låta barnet leka med stetoskopet kan lugna barnet.
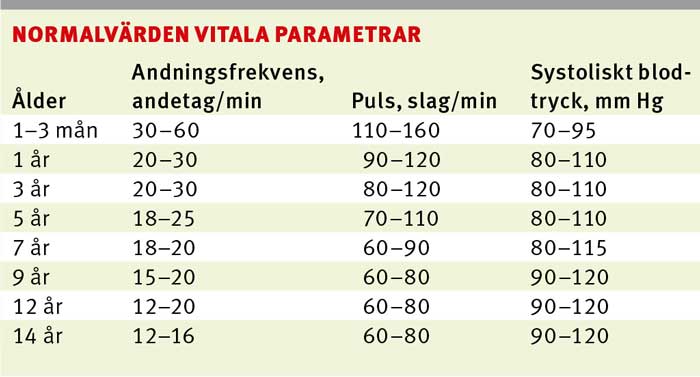
Allmäntillstånd och vitala parametrar ska bedömas. Hur beter sig barnet? Barn med peritonit ligger still på britsen. Slöhet hos barnet är ett varningstecken. Tecken på dehydrering ska eftersökas genom att bedöma hudturgor och förekomst av insjukna ögon, torra slemhinnor och insjunken fontanell (spädbarn). Bedöm hudkostym avseende blekhet, kyla, ikterus och hudutslag. Yngre barn bukandas vanligen, och nedsatta andningsrörelser eller stånkande andning kan tyda på uttalad buksmärta och/eller peritonit. Utöver bukstatus och vitala parametrar ska även övriga organsystem undersökas för att inte missa extraabdominella orsaker. Ju yngre barnet är, desto viktigare är denna del av undersökningen.
Bukstatus. Vid undersökning av buken ska barnet ska ligga plant på britsen med lätt böjda ben. Inspektera, auskultera och palpera buken, inklusive bråckportar. Bedöm direkt och indirekt släppömhet. Peritonit kan vara svår att bedöma i tidigt skede och hos de minsta barnen. Att be barnet hoppa på ett ben eller hosta är ett bra test för att avslöja peritonitretning.
Rektalundersökning. Rektalundersökning på barn bör utföras endast om det bidrar till differentialdiagnostik. Rektalundersökning är inte användbar vid diagnos av appendicit [2, 15]. Hård avföring i ampullen kan tyda på förstoppning, men innebär inte att detta orsakar barnets buksmärtor, eftersom obstipation är ett mycket vanligt tillstånd. Frånvaro av avföring rektalt utesluter heller inte obstipation.
Yttre genitalia. Yttre genitalia ska undersökas hos pojkar med akut buksmärta. Skrotum undersöks avseende rodnad/missfärgad skrotalhud och svullnad. Svullnad genomlyses med ficklampa. Skrotalbråck kan också vara genomlysbart hos spädbarn. Testiklar inspekteras och palperas med barnet i stående och liggande. Detta kan underlätta bedömning av kommunicerande hydrocele (minskar i liggande) och underlätta bedömningen av bråckportar. Kremasterreflexen (finns sällan <6 månaders ålder) undersöks bilateralt genom att stryka med fingret på insidan av proximala delen av låret.
Gynekologisk undersökning. Flickor med misstänkt gynekologisk sjukdom bör remitteras till gynekolog. Gynekologisk undersökning är aktuell främst hos flickor som haft menarke eller debuterat sexuellt.
Laboratorieanalyser
Provtagning tas med riktad misstanke och med beaktande av patientens ålder. Bedövning med EMLA ska användas på små barn och på övriga barn som önskar detta.
Bilddiagnostik
Buköversikt och ultraljud ger ofta tillräcklig bilddiagnostisk information och utsätter inte barnet för höga stråldoser. Datortomografi kräver oftast sedering av yngre barn för att de ska ligga stilla.
All bilddiagnostik har potentiella diagnostiska fallgropar. Exempelvis kan buköversikt påvisa obstipation, men rikliga mängder skybala kan vara ett normalfynd. Vid misstanke om testistorsion hos barn bör man inte använda ultraljud (med/utan färgdoppler), eftersom det endast ger en ögonblicksbild och vid t ex intermittent torsion kan ge en svårtolkad bild (hyperemi i stället för upphävt blodflöde). Sensitivitet och specificitet för ultraljud vid testikeltorsion hos vuxna är 89 procent respektive 99 procent, desamma hos barn [16]. Testiklar hos prepubertala pojkar har dock ett mindre och asymmetriskt blodflöde. Vi rekommenderar därför inte ultraljud vid misstanke om testistorsion.
Samlad bedömning
Akut handläggning. Barn med buksmärta och påverkat allmäntillstånd, peritonit eller chock ska handläggas snabbt. Vitala parametrar kontrolleras kontinuerligt, perifer(a) nål(ar) sätts, och vätska ges doserat efter barnets vikt, grad av dehydrering och feber. Syra–bas, glukos och hemoglobin är obligatoriska prov i det akuta läget. Antibiotika ges utan fördröjning vid misstanke om sepsis, efter det att odlingar säkrats.
Smärtlindring. Det finns ingen evidens för att smärtlindring försvårar diagnostiken enligt flertalet dubbelblindade, randomiserade, placebokontrollerade studier [17, 18]. Smärtbehandling består i akutskedet av paracetamol och/eller morfin [19]. Paracetamol ska i första hand administreras intravenöst; den rektala absorptionen är sämre, varför rektal administration inte bör användas. Stensmärta behandlas effektivast med NSAID. Lavemang kan ges frikostigt; det minskar smärtan vid obstipation och underlättar bukundersökningen.
Vätskebehandling. Bedöm om barnet är dehydrerat och i så fall vilken grad och typ av dehydrering som föreligger genom att bedöma viktnedgång respektive analys av Pnatrium. Vätskebehandling till barn <1 år bör diskuteras med barnläkare, anestesiolog eller barnkirurg.
Ventrikelsond och KAD. En dränerande ventrikelsond ska sättas vid misstanke om ileus, ingen nutritionssond. På barn i åldern 6 månader till 2 år kan storlek 10 användas, vid 2–8 år storlek 10–12. KAD sätts om urinretention påvisad med Bladderscan inte släpper med adekvat smärtlindring, inför större operationer och vid svår sepsis. Beakta att KADsättning kan vara ett rejält psykiskt trauma för barnet.
Remittering/inläggning/återbesök
Det är aldrig fel att remittera eller lägga in ett barn för observation om orsaken till barnets buksmärta är oklar och/eller man anser att barnet är för påverkat för att skickas hem. För att barnet ska skickas hem utan planerat återbesök ska det vara opåverkat i sitt allmäntillstånd, inte ha uttalade smärtor, vara välmående och kunna försörja sig peroralt. Om misstanke på kirurgisk åkomma inte kan avskrivas, bör barnet få ett återbesök inom ca 12 timmar.
Potentiella bindningar eller jävsförhållanden: Inga uppgivna.
Konsensus [5, 20, 24, 25]
De flesta är ense om att
- det krävs akut omhändertagande med snabb resuscitering hos barn med akut buksmärta och peritonit och/eller chock
- akut kirurgkonsultation ska genomföras på barn med akut buk och peritonit/chock
- akut kirurgkonsultation ska genomföras hos barn med icke-reponibelt inklämt ljumskbråck
- kirurg-/urologkonsultation ska genomföras hos pojkar med testikel-/skrotalpatologi
- barn med akut buksmärta ska erhålla effektiv smärtlindring som justeras efter grad av smärtpåverkan under tiden själva utredningen pågår
- vid misstanke om invagination ska kirurg konsulteras och ultraljud och kolonröntgen genomföras
- vid hög sannolikhet för akut appendicit ska kirurg konsulteras innan radiologisk undersökning genomförs
- barn med låg sannolikhet för appendicit baserat på klinisk undersökning och blodprov ska observeras utan radiologisk undersökning
- hemgång och återbesök nästa dag (tidigare vid försämring) hos barn som sökt för smärta i höger fossa men som förbättrats och leker fritt
- akut gynekologkonsultation ska genomföras vid buksmärta med peritonit/chock/synkope hos flickor med positivt graviditetstest
- DT-buk ska utföras för att utesluta mjältruptur hos barn med nyligen genomgången mononukleos och nytillkommen buksmärta under vänster arcus.
Åsikterna går isär vad gäller
- per rectum-undersökning på barn med akut buksmärta
- värdet av B-leukocyter och CRP vid akut appendicit
- val av vätska för rehydrering vid pylorusstenos
- ultraljud vid misstänkt testistorsion
- datortomografi kontra ultraljud vid diagnostik av appendicit.







![Möjliga orsaker till akut buk hos barn och vanliga diagnoser i olika åldrar. Efter Lindsten M och Ivarsson K [6].](https://lakartidningen.se/wp-content/uploads/EditorialFiles/U7/%5bC3U7%5d/2013-0084_01_webb.jpg)